Гепатит B
| Гепатит B | |
|---|---|
 Электронная микрофотография вируса гепатита B | |
| МКБ-11 | 1E50.1, 1E51.0, KA62.9 |
| МКБ-10 |
B16., B18.0-B18.1 |
| МКБ-9 | 070.2-070.3 |
| МКБ-9-КМ | 070.30 |
| DiseasesDB | 5765 |
| MedlinePlus | 000279 |
| eMedicine | med/992 ped/978 |
| MeSH | D006509 |
Гепати́т В — антропонозное вирусное заболевание, вызываемое возбудителем с выраженными гепатотропными свойствами — вирус гепатита B (в специальной литературе его могут обозначать «вирус ГВ», ВГВ или HBV) из семейства гепаднавирусов.
Поверхностный антиген гепатита B открыл в 1964 году американский врач и вирусолог Барух Самуэль Бламберг при изучении образцов крови австралийского аборигена, получивший в последующем за исследования гепатита B Нобелевскую премию по физиологии или медицине в 1976 году.
Вирус отличается чрезвычайно высокой устойчивостью к различным физическим и химическим факторам: низким и высоким температурам (в том числе кипячению), многократному замораживанию и оттаиванию, длительному воздействию кислой среды. Во внешней среде при комнатной температуре вирус гепатита B может сохраняться до нескольких недель: в пятнах крови, на лезвии бритвы, конце иглы. В сыворотке крови при температуре +30°С инфекционность вируса сохраняется в течение 6 месяцев, при температуре −20°С около 15 лет; в сухой плазме — 25 лет. Инактивируется при автоклавировании в течение 30 минут, стерилизации сухим жаром при температуре 160°С в течение 60 минут, прогревании при 60°С в течение 10 часов.
Содержание
Эпидемиология
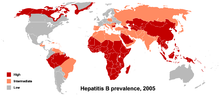
Инфицирование вирусом гепатита B (HBV) остается глобальной проблемой здравоохранения, и, по оценкам, около 2 миллиардов людей во всем мире были инфицированы этим вирусом, более 350 миллионов людей больны.
Механизм передачи инфекции — парентеральный. Заражение происходит естественным (половой, вертикальный, бытовой) и искусственным (парентеральным) путями. Вирус присутствует в крови и различных биологических жидкостях — слюне, моче, сперме, влагалищном секрете, менструальной крови и др. Контагиозность (заразность) вируса гепатита B в 50-100 раз выше, чем у ВИЧ: инфицирующая доза составляет 0,0000001 мл сыворотки, содержащей ВГВ.
Половой путь
В последние годы всё большее значение в развитых странах приобретает половой путь передачи вируса, что обусловлено, во-первых, снижением значения парентерального пути (появление разового инструментария, применение эффективных дезинфицирующих средств, ранним выявлением больных доноров), во-вторых, так называемой «сексуальной революцией»: частой сменой половых партнёров, практикованием анальных контактов, сопровождающихся бо́льшей травматизацией слизистых и, соответственно, возрастанием риска попадания вируса в кровоток. При этом инфицирование при поцелуях, передача инфекции через молоко матери, а также распространение воздушно-капельным путём считается невозможным. Распространение наркомании также играет большую роль, поскольку «внутривенные» наркоманы входят в группу высокого риска и, что немаловажно, они не являются изолированной группой и с лёгкостью вступают в беспорядочные незащищённые половые отношения с другими людьми. Примерно 16-40 % половых партнёров при незащищённом половом контакте заражаются вирусом.
Вертикальный путь
Большое значение в странах с интенсивной циркуляцией вируса (высокой заболеваемостью) имеет как трансплацентарый путь передачи, когда ребёнка заражает мать, так и контактный, когда заражение происходит во время родов при прохождении через родовые пути. Имеет большое значение активность инфекционного процесса в организме матери. Так, при положительном HBe-антигене, косвенно свидетельствующем о высокой активности процесса, риск инфицирования возрастает до 90 %, тогда как при единственном положительном HBs-антигене — такой риск составляет не более 20 %.
Бытовой путь
При бытовом пути заражения инфицирование происходит в семье, ближайшем окружении и в организованных коллективах. Опасность представляют пользование общими бритвами, лезвиями, маникюрными и банными принадлежностями, зубными щётками, полотенцами и т. д. Опасными являются любые микротравмы кожи или слизистых оболочек предметами, а также соприкосновение с ними поврежденной поверхностью (потёртости, порезы, трещинки, воспаления кожи, проколы, ожоги и т. п.), на которых имеется даже малое количество инфицированных биологических жидкостей (крови, спермы, слюны).
Парентеральный путь
Парентеральный путь осуществляется через медицинский, лабораторный инструментарий и изделия медицинского назначения, контаминированные ВГВ. Заражение вирусным гепатитом B может происходить также при трансфузиях крови и/или её компонентов при наличии в них ВГВ.
В передаче вирусного гепатита B значительное место занимают немедицинские инвазивные процедуры в организациях бытового обслуживания (парикмахерских, маникюрных, педикюрных, косметологических), в кабинетах татуировки, пирсинга и прочих инвазивных процедур.
С течением времени в России возрастная структура заболевших острым вирусным гепатитом B существенно меняется. Если в 70-80-х годах сывороточным гепатитом чаще болели 40-50-летние люди, то в последние годы от 70 до 80 % заболевших острым гепатитом B — молодые люди в возрасте 15-29 лет.
Патогенез
Самый значимый патогенетический фактор при вирусном гепатите B — гибель заражённых гепатоцитов вследствие атаки собственными иммунными агентами. Массивная гибель гепатоцитов приводит к нарушению функций печени, прежде всего детоксикационной, в меньшей степени — синтетической.
Течение
Инкубационный период (время с момента заражения до появления симптомов) гепатита B составляет в среднем 12 недель, но может колебаться в пределах от 2 до 6 месяцев. Инфекционный процесс начинается с момента попадания вируса в кровь. После попадания вирусов в печень через кровь идёт скрытая фаза размножения и накопления вирусных частиц. При достижении определённой концентрации вируса в печени развивается острый гепатит B. Иногда острый гепатит проходит для человека практически незаметно, и обнаруживается случайно, иногда протекает в легкой безжелтушной форме — проявляется только недомоганием и снижением работоспособности. Исследователи полагают, что бессимптомное течение, безжелтушная форма и «желтушный» гепатит составляют равные по количеству поражённых лиц группы. То есть выявленные диагностированные случаи острого гепатита B составляют только одну треть всех случаев острого гепатита. По данным других исследователей на один «желтушный» случай острого гепатита B приходится от 5 до 10 случаев заболеваний, которые как правило не попадают в поле зрения врачей. Между тем представители всех трёх групп потенциально заразны для окружающих.
Острый гепатит либо постепенно сходит на нет с элиминацией вируса и оставлением стойкого иммунитета (функция печени восстанавливается через несколько месяцев, хотя остаточные явления могут сопровождать человека всю жизнь), либо переходит в хроническую форму.
Хронический гепатит B протекает волнообразно, с периодическими (иногда имеющими сезонный характер) обострениями. В специальной литературе этот процесс обычно описывают как фазу интеграции и репликации вируса. Постепенно (интенсивность зависит как от вируса, так и иммунной системы человека) гепатоциты заменяются на клетки стромы, развивается фиброз и цирроз печени. Иногда следствием хронической HBV-инфекции бывает первичноклеточный рак печени (гепатоцеллюлярная карцинома). Присоединение вируса гепатита D к инфекционному процессу резко меняет течение гепатита и увеличивает риск развития цирроза (как правило, у таких больных рак печени не успевает развиться).
Стоит обратить внимание на следующую закономерность: чем раньше человек заболевает, тем вероятность хронизации выше. Например, более 95 % взрослых людей заболевших острым гепатитом B, выздоравливают. А из заболевших гепатитом B новорожденных избавятся от вируса только 5 %. Из заразившихся детей в возрасте 1-6 лет хрониками станут около 35 %.
Клиника
Вся симптоматика вирусного гепатита B обусловлена интоксикацией вследствие снижения детоксикационной функции печени и холестазом — нарушением оттока желчи. Причём предполагается[кем?], что у одной группы больных превалирует экзогенная интоксикация — от токсинов поступающих с сырой едой или образующихся при пищеварении в кишечнике, а у другой группы больных превалирует эндогенная — от токсинов, образующиеся в результате метаболизма в собственных клетках и при некрозе гепатоцитов.
Поскольку к любым токсинам чувствительна прежде всего нервная ткань, в частности нейроциты головного мозга, прежде всего наблюдается церебротоксический эффект, что приводит к повышенной утомляемости, нарушению сна (при лёгких формах острого и хроническом гепатите), и спутанности сознания вплоть до печёночной комы (при массивном некрозе гепатоцитов или последних стадиях цирроза печени)Не путаем причину со следствием? Нарушается функция печени — удаление токсинов — токсины поражают нервные клетки.
При поздних стадиях хронического гепатита, при обширном фиброзе и циррозе на первый план выступает синдром портальной гипертензии отягощённый хрупкостью сосудов вследствие снижения синтетической функции печени. Геморрагический синдром также характерен для фульминантного гепатита.
Иногда при гепатите B развивается полиартрит.
Диагностика
В России врачи всех специальностей, средние медицинские работники лечебно-профилактических учреждений независимо от форм собственности и ведомственной принадлежности, а также детских, подростковых и оздоровительных учреждений выявляют больных острыми и хроническими формами гепатита B, носителей ВГВ на основании клинико-эпидемиологических и лабораторных данных при оказании всех видов медицинской помощи. Проводится серологический скрининг групп людей с высоким риском заражения.
При первичной диагностике основанной на клинических данных, невозможно отличить гепатит В от гепатита, вызываемого другими вирусными агентами, потому чрезвычайно важным является лабораторное подтверждение диагноза. Существует несколько видов анализа крови для диагностики и мониторинга людей с гепатитом В. Эти анализы можно использовать для того, чтобы отличить острую и хроническую инфекции. Окончательный диагноз ставится после лабораторных исследований (показатели функции печени, признаки цитолиза, серологические маркеры, выделение ДНК вируса).
Диагностические маркеры HBV-инфекции
Для постановки диагноза следует выявлять серологические маркеры инфицирования вирусом гепатита B (HBsAg, анти-HBcIgM, анти-HBc, анти-HBs, HBeAg, анти-HBe) и ДНК вируса (HBV-DNA). В организме зараженных вирусом ГВ людей с разной частотой и на разных этапах могут быть выявлены поверхностный HBsAg, E-aнтиген-(HBeAg) и антитела к этим антигенам, а также вирусоспецифическая ДНК (HBV-DNA).
Дифференциальная диагностика
Обычно вирусный гепатит B не представляет сложностей в правильной диагностике. Сложности возникают только при супер- и коинфекциях (когда сложно выделить активный на данный момент агент), а также при наличии неинфекционных заболеваний печени и желчевыводящих протоков.
Лечение
Острый гепатит B обычно не требует лечения, так как большинство взрослых справляются с этой инфекцией спонтанно. Раннее противовирусное лечение может потребоваться менее, чем 1 % заболевших: пациентам с агрессивным развитием инфекции (молниеносный гепатит) и лицам с ослабленным иммунитетом. С другой стороны, лечение хронической инфекции может быть полезным для уменьшения риска цирроза и рака печени. Хронически инфицированные лица с постоянно повышенным уровнем аланинаминотрансферазы, маркёра повреждения печени и большим количеством ДНК HBV, являются предпочтительными кандидатами для терапии. Лечение длится от шести месяцев до года, в зависимости от препарата и генотипа вируса.
Хотя ни один из имеющихся препаратов не способен полностью очистить организм пациента от вируса гепатита B, они могут остановить размножение вируса, тем самым сводя к минимуму повреждение печени. По состоянию на 2016 год существует восемь препаратов, лицензированных для лечения инфекционного гепатита В в Соединенных Штатах. К ним относятся:
противовирусные препараты прямого действия (ПППД):
- нуклеозидные ингибиторы обратной транскриптазы
- ламивудин (Epivir), телбивудин (Tyzeka), энтекавир (Baraclude)
- нуклеотидные ингибиторы обратной транскриптазы
- адефовир (Hepsera), тенофовира дизопроксил фумарат (Viread), тенофовира алафенамид фумарат (Vemlidy)
иммуномодуляторы:
Нуклеозиды ламивудин, телбивудин и нуклеотид адефовир морально устарели и не рекомендуются ввиду низкого порога резистентности и возможности формирования перекрёстной резистентности вируса к энтекавиру и препаратам тенофовира соответственно.Всемирная организация здравоохранения рекомендовала в качестве терапии первой линии энтекавир либо тенофовир. Приём энтекавира противопоказан при беременности; нефротоксичный и токсичный для костей ТДФ желательно, по возможности, заменить на ТАФ. Пациенты с циррозом в наибольшей степени нуждаются в лечении. Лечение препаратами прямого действия имеет умеренный уровень побочных эффектов, но симптоматическое, выражается в подавлении вирусной нагрузки — оно практически никогда не ведёт к сероконверсии вируса.
В отличие от терапии препаратами прямого действия, интерферонотерапия имеет высокий уровень побочных эффектов, однако выгодно отличается от терапии ПППД тем, что чаще приводит к сероконверсии HBeAg (маркёра репликации вируса). Ответ на лечение интерферонами зависит от нескольких факторов. Некоторые пациенты имеют гораздо больше шансов ответить на терапию, по сравнению с остальными. Причина может быть в генотипе вируса, которым заражён человек, а также в генетических особенностях самого пациента. Лечение снижает репликацию вируса в печени, тем самым снижая вирусную нагрузку (количество вирусных частиц в крови). Сероконверсия HBeAg при интерферонотерапии наблюдается у 37 % пациентов, поражённых HBV генотипа A, но всего лишь у 6 % пациентов, заражённых вирусом HBV генотипа D. Генотип HBV B имеет аналогичные типу А показатели сероконверсии HBeAg. В случае HBV генотипа C сероконверсия наблюдается только в 15 % случаев. Устойчивое снижение количества HBeAg после лечения составляет ~ 45 % пациентов для типов А и В, 25-30 % пациентов для типов C и D. Применение интерферона, требующего инъекций ежедневно или три раза в неделю, было вытеснено пэгилированным интерфероном — препаратом длительного действия, инъекции которого проводятся только один раз в неделю.
Профилактика
Вакцинация
Вакцинация от гепатита B является универсальным способом защиты для всех путей заражения.
Вакцины для профилактики гепатита B в Соединённых Штатах широко рекомендуются для младенцев с 1991 года. Первая доза обычно рекомендуется в течение первых суток после рождения.
Большинство вакцин применяется в трёх дозах в течение нескольких месяцев. Защитный ответ на вакцину определяют как концентрацию антител против HBs по меньшей мере 10 мМЕ/мл в сыворотке крови. Вакцина более эффективна у детей: 95 % вакцинированных имеют защитные уровни антител. Их уровень снижается примерно до 90 % в возрасте 40 лет и примерно до 75 % у лиц старше 60 лет. Защита, обеспечиваемая вакцинацией, длится даже после того, как уровни антител опускаются ниже 10 мМЕ/мл.
Все, кто подвержен воздействию жидкостей организма, таких как кровь, должны быть вакцинированы. Рекомендуется проводить тестирование для проверки эффективной иммунизации, а дополнительные дозы вакцины предоставляются тем, кто недостаточно иммунизирован.
В исследованиях, которые продолжались от 10 до 22 лет, не было случаев гепатита B среди вакцинированных лиц с нормальной иммунной системой. Зарегистрированы только редкие хронические инфекции. Вакцинация особенно рекомендуется для групп высокого риска, включая работников здравоохранения, людей с хронической почечной недостаточностью и мужчин, имеющих половые контакты с мужчинами.
Руководящие указания в Великобритании гласят, что первоначально ответившие на прививку лица (получившие иммунитет благодаря прививкам) нуждаются в дальнейшей защите (это касается людей, находящихся в зоне риска заражением гепатитом B). Им рекомендуется, для сохранения иммунитета к вирусу гепатита B, повторная ревакцинация — раз в пять лет.
Половой путь
Безопасный секс, включая сведение к минимуму числа партнёров и использование барьерных методов (презервативов), защищают от передачи инфекции.
Вертикальный путь
Профилактика вертикальной передачи вируса гепатита B от инфицированной матери к ребёнку непосредственно во время беременности рекомендована, по крайней мере, женщинам с высокой вирусной нагрузкой и/или высоким уровнем HBsAg, начиная с 24-28-ой недель беременности и до 12 недель после родов.
Для тех новорожденных, чьи матери инфицированы HBsAg: только одна вакцина против гепатита В, только иммуноглобулин гепатита В или комбинация вакцины плюс иммуноглобулин против гепатита В. Эти меры предотвращают передачу HBV во время родов в 86 % −99 % случаев.
Для профилактики используется исключительнотенофовир: если беременная женщина уже принимает препараты прямого противовирусного действия (ПППД), отличные от тенофовира, то ей следует перейти на приём тенофовира.
Наличие активного вирусного гепатита не является противопоказанием для кормления грудью независимо от того, находится кормящая грудью женщина на противовирусной терапии или нет, поскольку это не влияет на риск передачи гепатита B ребёнку.
Тенофовир, назначенный во втором или третьем триместре, может снизить риск передачи от матери к ребёнку на 77 % в сочетании с иммуноглобулином гепатита В и вакциной против гепатита В, особенно для беременных женщин с высоким уровнем ДНК вируса гепатита В. Однако нет достаточных доказательств того, что введение одного лишь иммуноглобулина гепатита В во время беременности может снизить вероятность передачи вируса новорожденному.
Бытовой путь
В семье или в организованном коллективе следует соблюдать обычные меры предосторожности: не допускать пользование чужими средствами личной гигиены и с опаской относиться к чужой крови. Этим правилам нужно учить и детей. Опасность могут представлять кусачки и пилки для ногтей, зубные щётки, серьги, глюкометры и прочие. При уборке дома или автомобиля от загрязнения кровью необходимо пользоваться дезинфекционными средствами, а на руки надевать латексные перчатки или, в крайнем случае, полиэтиленовые пакеты. Любые повреждения кожи следует закрывать пластырем или повязкой.
Парентеральный путь
При инвазивных процедурах обязательно организовать:
- использование перчаток;
- безопасное обращение и удаление острых предметов и отходов;
- безопасную очистку оборудования и инструментов;
- тестирование донорской крови;
- подготовку медицинского персонала;
- предотвращение повторного использования шприцев и прочих одноразовых предметов;
- принимать меры для уменьшения частоты травм от колющих и режущих инструментов у медицинских работников.
На государственном уровне ВОЗ рекомендует работу с лицами, употребляющими внутривенные наркотики: программы выдачи игл и шприцев; опиоидную заместительную терапию; программы раздачи презервативов для людей, употребляющих инъекционные наркотики, и их сексуальных партнёров; вакцинацию, диагностику и лечение вирусного гепатита.